IPD Interspinous proces devices
IMPLANTACJA STABILIZATORA MIĘZYKOLCZYSTEGO / MIĘDZYWYROSKOWEGO/ INTERSPINALNEGO
segmentu ruchowego odcinka lędźwiowo-krzyżowego kręgosłupa
 |
 |
 |
Jeżeli wykonane badania potwierdziły kwalifikację neurochirurgiczną do wykonania stabilizacji międzywyrostkowej w odcinku lędźwiowo-krzyżowym kręgosłupa warto zapoznać się z informacjami o proponowanym zabiegu. Przed operacją neurochirurg będzie rozmawiał z Państwem o wskazaniach i możliwościach leczenia z zastosowaniem implantu, skuteczności i przebiegu zabiegu oraz rokowaniu. Powinni Państwo poznać związane z tym postępowaniem typowe powikłania i skutki planowanego leczenia, abyście Państwo mogli podjąć decyzję i zadać wszystkie interesujące Państwa pytania dotyczące planowanego leczenia. Informacje zamieszczone poniżej mają pomóc przygotować się do tej rozmowy.
Wprowadzenie:
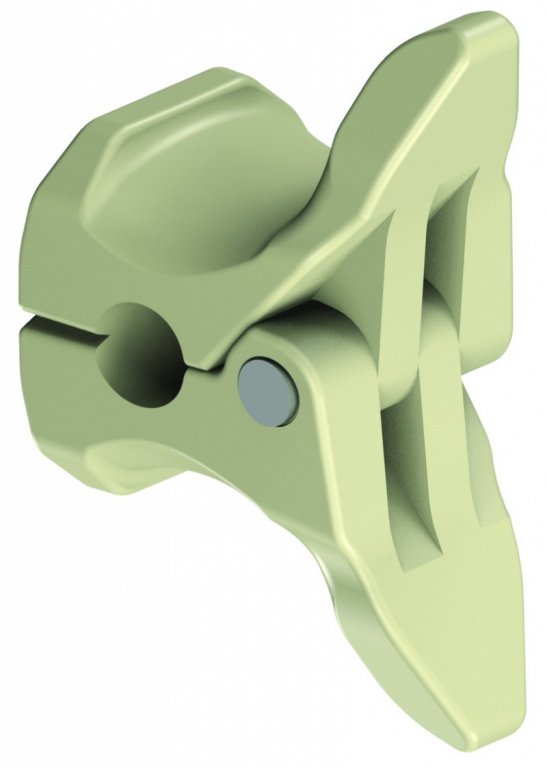
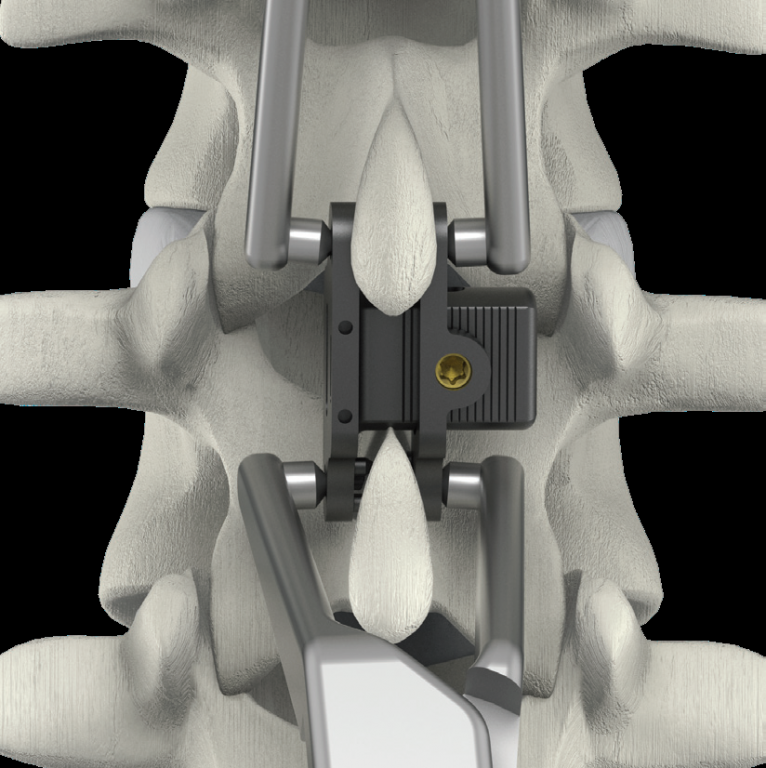
Konwencjonalne chirurgiczne leczenie bólów kręgosłupa l/s wywołanych zmianami degeneracyjnymi krążka międzykręgowego oraz przyległych struktur kręgosłupa i towarzyszącej temu niestabilności polega na dekompresji elementów nerwowych i usztywnieniu chorego segmentu kręgosłupa. Konsekwencją takiego inwazyjnego leczenia bywa przeciążenie sąsiedniego, ruchomego segmentu kręgosłupa prowadzące do nawrotu podobnych dolegliwości na nowym poziomie. Ideą dynamicznej stabilizacji jest wspomaganie przenoszenia obciążeń w ruchu kręgosłupa, bez konieczności jego całkowitego usztywnienia. Implanty międzywyrostkowe (IPD Interspinous proces devices) mają za zadanie ograniczyć ruchomość operowanego segmentu kręgosłupa w kierunku wywołującym ból, jednocześnie zachowując pełną ruchomość w kierunku przeciwnym. Ekspandery międzykolczyste stosowane do rozszerzenia przestrzeni między wyrostkami kolczystymi stanowią nowy typ implantów wykonany z polimeru PEEK ( np. BacJac), tytanu (np Coflex), silikonu (np. DIAM) . W zależności od zastosowanego materiału i rozwiązania mechanicznego ekspandery mogą mieć charakter statyczny ( amortyzator sztywny) lub dynamiczny ( amortyzator ulegający odkształceniom). Bardziej zaawansowaną formą implantów interspinalnych są stabilizatory międzywyrostkowe tj.BacFuse. Założenie dystraktora międzykolczystego powoduje niewielkie zgięcie i uniesienie operowanego segmentu ruchowego kręgosłupa, poszerzenie przestrzeni międzyblaszkowej, ograniczenie retrofleksji ( przeprostu) powodujące redukcję wpuklania się więzadeł oraz krążka międzykręgowego do kanału kręgowego, zwiększenie wymiaru przednio-tylnego kanału kręgowego , poszerzenie otworów międzykręgowych, przez które przebiegają nerwy rdzeniowe, redukcję niewielkich wypuklin z promowaniem regeneracji jądra miażdżystego oraz odciążenie tylnej części pierścienia włóknistego krążka międzykręgowego popularnie nazywanego dyskiem, którego bogate unerwienie nocyceptywne ( wrażliwe na ból) stanowi istotny element inicjujący kaskadę bólową. Ze względu na stosunkowo duże bezpieczeństwo metody ten rodzaj implantów polecany jest jako alternatywa leczenia konwencjonalnego również u ludzi w zaawansowanym wieku.
Cel operacji:
Zabieg operacyjny polega na implantacji stabilizatora lub dystraktora między wyrostkami kolczystymi kręgosłupa w przeciążonym lub zmienionym chorobowo segmencie ruchowym kręgosłupa lędźwiowo-krzyżowego, może być uzupełniony o odbarczenie struktur nerwowych kanału kręgowego takich jak rdzeń, worek oponowy wraz z zawartością oraz korzeni nerwów rdzeniowych. Zabieg przeprowadza się w znieczuleniu ogólnym lub w niektórych przypadkach miejscowym. Operacja ma na celu uzyskanie efektu przeciwbólowego oraz redukcję objawów neurologicznych związanych z uciskiem struktur nerwowych lub niestabilnością. Niekwestionowaną zaletą tej procedury (w porównaniu do konwencjonalnych metod neurochirurgicznych) jest jej mała inwazyjność pozwalająca na zachowanie kości i tkanek miękkich, redukcję uszkodzeń epiduralnych, redukcję ryzyka płynotoku, redukcję śródoperacyjnej utraty krwi, możliwość zastosowania znieczulenia miejscowego i w wybranych typach implantów techniki przezskórnej implantacji, skrócenie czasu hospitalizacji i rekonwalescencji oraz odwracalność procedury implantacyjnej w przypadku niekorzystnego przebiegu pooperacyjnego lub konieczności podjęcia bardziej inwazyjnego leczenia.
Rozpoznanie stanowiące wskazanie do leczenia operacyjnego
Głównymi wskazaniami do wykonania implantacji stabilizatora międzywyrostkowego są dyskogenne bóle okol.l/s kręgosłupa, uciśnięcie korzeni nerwów rdzeniowych w otworach międzykręgowych, tj. w miejscu gdzie opuszczają kręgosłup kierując się na obwód ( tz: stenoza otworowa ), objawy chromania neurogennego ( ból i osłabienie siły mięśniowej po przejściu określonego dystansu, ustępujące w spoczynku i po pochyleniu do przodu) będące skutkiem stenozy wewnątrzkanałowej centralnej, przeciążenie stawów międzywyrostkowych , kręgozmyk < Ist wg Meyerdinga. Kwalifikacji dokonuje się w oparciu o badania obrazowe takie jak bad. MRI, w wyjątkowych przypadkach w razie przeciwwskazań do wykonania bad. MRI wskazania do leczenia operacyjnego potwierdza badanie tomografii komputerowej. Badania radiologiczne uwidaczniają obecność zmian degeneracyjnych / dehydratacji krążka m-k, „bulging disc”, zwężenie zachyłka bocznego, pogrubienie więzadeł żółtych, kręgozmyk , obecność stenozy centralnej lub otworowej kanału kręgowego. Do głównych przeciwskazań procedury należą : osteoporoza, osteopenia, świeże złamania wyrostków kolczystych lub st.międzywyrostkowych oraz złamania trzonów kręgowych, zbyt wąska przestrzeń międzywyrostkowa ( dot. niektórych typów implantów), choroba Bastrupa ( kissing spinous proces), zbyt duże zaawansowanie i wielopoziomowość zmian zwyrodnieniowych – wymagające bardziej rozległych i inwazyjnych procedur operacyjnych, zmiany mniej zaawansowane, ale obejmujące więcej niż 2 segmenty ruchowe, kręgozmyk >I stopnia, zesztywnienie ( ankylosis) planowanego do potencjalnej operacji segmentu ruchowego, zaawansowana skolioza ( kąt Cobb’a >25stopni), nieukończone dojrzewanie kostne ( dzieci), zaburzenia krzepnięcia , zły stan ogólny pacjenta, zmiany ropne zwł. w okol.planowanego zabiegu, otyłość z BMI >40 ( względne), nietolerancja materiału implantacyjnego ( rzadkie), ciąża ( zabieg w promieniowaniu rentgenowskim).
Przebieg operacji:
Do leczenia operacyjnego po wykonaniu niezbędnej diagnostyki kwalifikuje lekarz specjalista w zakresie neurochirurgii.
Przewidziany zabieg operacyjny odbywa się w znieczuleniu ogólnym dotchawiczym (narkozie), lub w niektórych przypadkach w znieczuleniu miejscowym lub kombinowanym, zawsze z monitorowaniem najważniejszych parametrów życiowych chorego.
O szczegółach i ryzyku postępowania znieczulającego poinformuje Państwa lekarza anestezjolog.
Zabieg operacyjny wykonywany jest w pozycji na brzuchu i polega na wszczepieniu implantu pomiędzy wyrostki kolczyste, w tylnej części kręgosłupa . Do lokalizacji kręgów wykorzystywany jest pojedynczy tor wizyjny na ramieniu C / promieniowanie rentgenowskie/. Po przygotowaniu chirurgicznym pola operacji i wyznaczeniu poziomu operowanego segmentu kręgosłupa dokonuje się niewielkiego (4-6cm) cięcia skórnego w linii wyrostków ościstych kręgosłupa (środek pleców) a następnie przecina i odwarstwia tkanki przykręgosłupowe zależnie od potrzeby po jednej lub po obu stronach kręgosłupa. Implantacja wymaga odsłonięcia dwu sąsiednich wyrostków kolczystych oraz perforacji lub wycięcia więzadła międzykolcowego, w miejsce którego implantuje się stabilizator. Więzadło nadkolcowe przebiegające nad wyrostkami kolczystymi i implantem w zależności od typu stabilizatora jest zachowywane , usuwane, lub przecinane i rekonstruowane. Następnie dokonuje się pomiaru umożliwiającego indywidualne dobranie najbardziej optymalnego rozmiaru implantu i implantuje właściwy implant, a jego lokalizację potwierdza radiologicznie przy pomocy fluoroskopii . W zależności od indywidualnego przypadku chorobowego i stanu miejscowego w niektóre procedury rozszerza się o mikrodekompresję struktur nerwowych np. fenestrację lub częściową (przednio-przyśrodkową) facetektomię.
- fenestracja – zabieg polegający na jednostronnym (lub rzadziej obustronnym) podgryzieniu łuków kręgów sąsiadujących z uwypuklonym krążkiem międzykręgowym oraz usunięciu przerośniętego więzadła żółtego (flawectomia)
- częściowa facetectomia – zabieg stosowany w przypadku zmian zwyrodnieniowych stawu międzykręgowego, którego przerost powoduje stenozę kanału kręgowego i ucisk na nerwy rdzeniowe , polegający na usunięciu części przerośniętego stawu międzykręgowego.
- procedura stabilizacji międzywyrostkowej bywa również stosowana w przypadku niewielkiej niestabilności jako uzupełnienie innych bardziej inwazyjnych metod leczniczych np. discektomii ( usunięcia przepukliny jądra miażdżystego krążka międzykręgowego). Nie jest jednak stabilizacja przeznasadową ( transpedicularną ) a zatem ma mniejszą skutecznośc stabilizacyjną.
Niezwykle rzadko przed zamknięciem rany do loży pooperacyjnej może zostać wprowadzony dren w celu usunięcia wydzieliny i resztek krwi. Tkanki podskórne i skóra są szyte warstwowo , w sposób typowy. Czas zabiegu ok 20-60min
Aby odpowiednio wcześnie rozpoznać zaburzenia mogące wystąpić po operacji i natychmiast prawidłowo je leczyć będzie Pani/Pan obserwowana/y na odcinku pooperacyjnym celem nadzoru pooperacyjnego.
Po zabiegu, w zależności od przedoperacyjnego stanu neurologicznego i osiągniętego wyniku leczenia, chorzy są pionizowani w godzinę po zabiegu i poddawani wczesnej okołooperacyjnej rehabilitacji ruchowej. Drenaż usuwany jest zwykle w ciągu 24godzin.W przebiegu okołooperacyjnym stosowana jest antybiotykoterapia prewencyjna. Rutynowy wypis do domu planowany jest w następnej dobie po operacji, w której wykonuje sie kontrolne RTG kregosłupa, zdjęcie szwów skórnych zwykle następuje w 7 dobie.
Podsumowanie: Implantacja dystraktora lub stabilizatora międzywyrostkowego w przypadku chorób degeneracyjnych kręgosłupa stanowi nowoczesną technikę małoinwazyjną, zwykle nie ingerującą w obręb kanału kręgowego i jedynie w niewielkim stopniu naruszającą struktury anatomiczne ( ap. więzadłowo-mięśniowy) kręgosłupa. Zaimplantowanie ekspandera międzykolczystego w przypadku nieskuteczności leczenia lub nawrotu dolegliwości nie zamyka drogi do wykonania bardziej zaawansowanych inwazyjnych - ingerujących w obręb kanału kręgowego procedur operacyjnych dekompresji el. nerwowych czy stabilizacji kręgosłupa.
Proces gojenia po zabiegu trwa ok 4tyg , w tym czasie należy unikać obciążeń statycznych ( długotrwała pozycja siedząca) i dynamicznych ( dźwiganie, nagłe ruchy skrętne tułowiem) kręgosłupa. Materiał, z którego wykonany jest implant w niektórych przypadkach limituje niektóre zabiegi fizjoterapeutyczne ( np. metody z zastosowaniem prądów)

Z jakimi komplikacjami należy się liczyć?
Pomimo dużej staranności w czasie operacji i po operacji może dojść do powikłań, które przeważnie są natychmiast rozpoznawane i leczone. O ryzyku i powikłaniach mogących wystąpić przy proponowanej operacji lekarz będzie rozmawiał z Panią/Panem w czasie rozmowy wyjaśniającej.
Możliwe powikłania podczas operacji:
Ryzyko operacyjne: śmiertelność < 0.32%
Powikłania leczenia operacyjnego :
1. Krwiak rany operacyjnej
2, Infekcje i zaburzenia gojenia rany pooperacyjnej :
- ropienie powierzchowne rany pooperacyjnej 0,9-5% ( ryzyko wzrasta z wiekiem, stosowaniem sterydów, cukrzycą, otyłością, nieprawidłową higieną)
- stany zapalne i ropienie tkanek głębokich < 1%
3. Złamanie wyrostka kolczystego kręgu śródoperacyjne lub pooperacyjne ( wzrost ryzyka w przypadku osteoporozy) , „sandwich fenomen” złamanie wyrostka kolczystego znajdującego się pomiędzy dwoma implantami w przypadku procedur dwupoziomowych
4. niezamierzona destabilizacja aparatu więzadłowego kręgosłupa – wynik naruszenia integralności aparatu kostno-więzadłowego kręgosłupa, w wyniku niezamierzonego przerwania/ rozciagnięcia więzadła nadkolcowego może wpływać na nieskuteczność leczenia, powodować niestabilność i przyspieszyć postępowanie zmian degeneracyjnych oraz ułatwiać migracje implantu
5. Brak poprawy po leczeniu lub eskalacja dolegliwości bólowych odcinka lędźwiowego kręgosłupa ( trwała lub czasowa) z możliwością ponownego zabiegu operacyjnego w przypadku konieczności usunięcia implantu lub konieczności zastosowania procedur bardziej zaawansowanych i inwazyjnych
6. Pojawienie się bólu korzeniowego lub deficytu neurologicznego
7. Nieprawidłowa pozycja/ lokalizacja implantu lub jego przemieszczenie okołooperacyjne lub w okresie późniejszym ( po pionizacji, po rehabilitacji, w terminach późniejszych)
8. Niedopasowanie implantu – np. nadmierne lub zbyt małe rozszerzenie przestrzeni międzywyrostkowej
9. Dysfunkcja implantu np. złamanie, odblokowanie , rozluźnienie elementów mocujących, utrata właściwości mechanicznych
10. Nadmierna skłonność do tworzenia blizny pooperacyjnej – indywidualna skłonność do nadmiernej reakcji
i odczynowości tkanki łącznej, powodująca nawrót dolegliwości proporcjonalny do upływu czasu po zabiegu operacyjnym
11. Nieprawidłowy poziom operacji – rzadkie powikłanie nie koniecznie związane z pomyłką chirurga!, mogące również wystąpić z przyczyn konstytucjonalnych lub anatomicznych np. nietypowej anatomii– w piśmiennictwie światowym ryzyko 4.5/10 000 operacji kręgosłupa l/s
12. Nietolerancja implantu z reakcjami odczynowymi (bardzo rzadko)
13. Odruchowe zatrzymanie oddawania moczu – wymagające cewnikowania, zwykle cofa się w ciągu 24 godzin
14. Powikłania związane z ekspozycją na promieniowanie rentgenowskie
15. w przypadku gdy procedura jest uzupełnieniem bardziej inwazyjnych technik należy się liczyć z dodatkowymi powikłaniami związanymi z zastosowaną techniką operacyjną
16. Bardzo rzadko wskutek koniecznego ułożenia pacjenta na stole operacyjnym mogą powstać uszkodzenia spowodowane uciskiem nerwów, części miękkich czy rogówki oka. Przeważnie cofają się w ciągu kilku dni. Może dojść do uszkodzenia skóry środkiem dezynfekcyjnym lub innymi czynnikami fizycznymi.
Inne możliwe powikłania po operacji
- Zaburzenia gojenia się rany
- Resztki nici pozostające w ciele mogą spowodować uporczywe, lecz niegroźne i zwykle przemijające dolegliwości (sączenie z rany, przetoki).
- Alergie na stosowane materiały chirurgiczne i opatrunkowe
- Powikłania ogólne - należą do rzadkości. Wśród nich wyróżnia się m.in. : powikłania sercowo-naczyniowe, zapalenie oskrzeli i zapalenie płuc, odmę opłucnową, zakrzepy i zatory, udar mózgu, zakażenia krwi.
- Inne incydentalne powikłania
Powyżej opisane komplikacje mogą powodować konieczność ponownych operacji.
Uwagi:
- Implantacja stabilizatora międzykolczystego jest procedurą małoinwazyjną z tego powodu polecaną u osób starszych – jednak wiek pacjenta wiąże się ze wzrostem ryzyka niepowodzenia leczenia oraz wzrostem powikłań
- Implantacja stabilizatora międzykolczystego często stanowi wstępne czasowe leczenie operacyjne i wymaga kolejnych bardziej zaawansowanych procedur w miarę progresji zmian zwyrodnieniowych – stąd znaczny odsetek reoperacji ( w piśmiennictwie do 38% ) co nie koniecznie wiąże się z nieskutecznością zastosowanego leczenia
- Jest to technika nowa – w chwili obecnej brak wieloletnich ocen porównawczych
Rokowanie po operacji
Rokowania po wykonanym zabiegu uzależnione są od zaawansowania zmian zwyrodnieniowych i niestabilności kręgosłupa, długości trwania objawów, warunków anatomicznych i konstytucjonalnych (wiek, otyłość, stosunek do aktywności fizycznej, charakter pracy i uwarunkowań socjo-ekonomicznych), stanu ogólnego pacjenta, a także zaangażowania chorego do utrzymania korzystnego efektu pooperacyjnego ( rehabilitacja, kinezyterapia, prewencja ).
Zabieg operacyjny dotyczy wybranego najbardziej uszkodzonego odcinka kręgosłupa, ma za zadanie uwolnienie elementów nerwowych kanału kręgowego z ucisku, poprawę motoryki i zredukowanie dolegliwości bólowych a nie „wyleczenie ‘’ całego kręgosłupa.
Dalsze postępowanie zależy od choroby podstawowej i od wyników badań.





